Die Wirbelsäule und Anatomische Erläuterung
Die Wirbelsäule besteht aus:
7 Halswirbel (Zervikalwirbel)
12 Brustwirbel (Thorakalwirbel)
5 Lendenwirbel (Lumbalwirbel)
5 miteinander verschmolzene Kreuzbeinwirbel (Sakralwirbel)
4-5 rudimentäre Steißbeinwirbel (Kokzygealwirbel) des Steißbeins (Os coccygis)
Die einzelnen Wirbel (mit Ausnahme von dem ersten und zweiten Halswirbel) bestehen aus Wirbelkörper, Wirbelbogen, Dornfortsatz, zwei Querfortsätzen und vier Gelenkfortsätzen.
Der Wirbelbogen umschließt den Wirbelkörper hufeisenförmig, so dass zusammen mit den Bögen anderer Wirbel der sog. Wirbelkanal/Spinalkanal entsteht. In diesem liegen das Rückenmark und die Nervenwurzeln geschützt. An den beiden Querfortsätzen und dem Domfortsatz setzen die Rückenmuskeln an.
Als elastische Verbindungsglieder der Wirbelsäule, befinden sich zwischen jeweils zwei Wirbelkörpern (Ausnahmen: erster und zweiter Halswirbel, Kreuz- und Steißbeinwirbel) 23 Zwischenwirbelscheiben oder Bandscheiben genannt.
Aufgrund ihrer optimalen Kombination aus weichem Kern (Nucleus pulposus) und äußerem Faserring (Anulus fibrosus) ermöglicht die Bandscheibe durch ihre Flexibilität der Wirbelsäule die Beweglichkeit und übernimmt hierbei die Funktion der Dämpfung.
An der Stabilität der gesunden Wirbelsäule sind viele anatomische Strukturen (Bandscheiben, Wirbelgelenke, Bänder und Muskeln) die unter leichter Spannung stehen beteiligt.
Rücken- und Nackenschmerzen
Rückenbeschwerden sind Schmerzzustände, die in unterschiedlichen Bereichen des Rückens (Hals-, Brust- und Lendenwirbelsäule) auftreten. Ca. 40% der Bevölkerung in Deutschland leidet an Rückenschmerzen. Dieses entspricht ca. 33 Millionen Menschen in Deutschland, somit ist es ein Volksleiden der modernen Zivilisation. Die Rückenschmerzen werden eingeteilt in nicht-spezifische Rückenschmerzen (ohne feststellbarer Ursache) und spezifische Rückenschmerzen mit nachweisbarem Auslöser, wobei als Ursachen die Abnutzung bzw. der Verschleiß an den Bandscheiben eine entscheidende Rolle spielen.
Die Stabilität der Wirbelsäule mit allen Strukturen Wirbel, Bänder Wirbelgelenke und Muskeln werden durch eine Spannung, die hauptsächlich durch die Bandscheiben gewährleistet.
Wenn jedoch bei Belastung die Bandscheibe Flüssigkeit verliert und dünner wird, lässt die Spannung nach und dann entstehen Risse in dem Faserring der Bandschiebe. Dabei kann der weiche Kern durch die entstandenen Risse nach außen gedrückt werden und den bekannten Bandscheibenvorfall verursachen.
Der Bandscheibenvorfall kann gegen Bänder und Nerven drücken und Schmerzen verursachen, die einerseits auf den Rücken beschränkt sein, aber auch in das Bein (bei der Lendenwirbelsäule) oder den Arm (bei der Halswirbelsäule) ausstrahlen können. Bei starkem Druck auf die Nervenwurzeln, kann es auch zu Gefühlsstörungen oder Lähmungen kommen.
Durch weitere degenerative Veränderungen der Bandscheibe mit Substanzverlust kommt es zur Höhenminderung der Bandscheibe und dadurch zu Segmentlockerung. Wenn die Spannung nachlässt, haben die Wirbelgelenke und stabilisierende Wirbelsäulenbänder mehr Spielraum und somit kommt es zum Stabilitätsverlust. Der Körper versucht nun diese zu kompensieren. Eine Schonhaltung kann im Bereich des
Muskelband-Apparates zu Verspannungen, Verkürzungen von Muskelansätzen, Muskeldysbalancen und letztlich zu Wirbelsäulendeformitäten (wie z.B. Skoliose oder Wirbelgleiten) führen. Im Verlauf werden auch, als Kompensationsprozesse, die Ausbildung von Spondylose und Spondylarthrosen durch Verstärkung der Wirbelgelenke und Wirbelkörpern, als Abstützreaktionen, welche zu Wirbelkanalverengungen führen können. Bei einer verstärkten Reizung der Wirbelgelenke, durch einen Spannungsverlust in der Wirbelsäule, kann es zum Facettensyndrom kommen.
Zur Abklärung Ihrer Rückenschmerzen, kann ich mit der Anamneseerhebung Ihrer Krankengeschichte und klinischen Untersuchungen, sowie Beurteilung der Diagnostik, Ihren Beschwerden auf den Grund gehen. Danach wird gemeinsam mit Ihnen ein individueller Behandlungsplan festgelegt.
Die Frage ist, ob man durch kleine Reparaturen diesen Prozess aufhalten bzw. verlangsamen kann. Deshalb richtet sich die Therapie der Wirbelsäulenerkrankungen nach einem Stufenschema.
Bandscheibenvorfälle der Hals- und Lendenwirbelsäule
Im normalen Alterungsprozess durch Verschleiß- bzw. Abnutzungserscheinungen bei dauerhafter Belastung mit den Jahren kann die Elastizität der Bandscheiben abnehmen. Sie verlieren Flüssigkeit, werden spröde und rissig. Dabei kann der weiche Kern durch die entstandenen Risse nach Außen gedrückt werden und den bekannten Bandscheibenvorfall verursachen.
Wenn vorgewölbtes oder ausgetretenes Bandscheibengewebe gegen eine Nervenwurzel oder gegen die Bänder drückt und diese reizen, führt es häufig zu Schmerzen auf den Rücken beschränkt oder zu ausstrahlende Schmerzen in die Arme (Halswirbelsäule) oder in die Beine, den typischen Ischias-Schmerzen (Lendenwirbelsäule). Dabei können auch Gefühlsveränderungen oder Lähmungserscheinungen in den betroffenen Extremitäten entsprechend des betroffenen Spinalnervs auftreten.
Im Bereich der Halswirbelsäule sind die häufigsten Bandscheibenvorfälle zwischen dem 5./6. und dem 6./7. Halswirbel. Im Bereich der Lendenwirbelsäule sind sie am häufigsten zwischen dem 4./5. Lendenwirbel und zwischen 5. Lendenwirbel und dem Kreuzbein (S1).
Dabei wölbt sich die Bandscheibe zwischen den Wirbelkörpern nach hinten in Richtung Spinalkanal hervor und das herausgetretene Gewebe kann zu einer Reizung bzw. Druckschädigung des Rückenmarkes, oder der aus dem Rückenmark abgehenden Spinalnervenwurzeln, führen.
Wichtige Symptome bei Bandscheibenvorfällen in der Halswirbelsäule sind:
Schmerzen vom Nacken ausgehend mit Ausstrahlung in den Arm bis in die Hand. Bei stärkerem Druck auf die Nervenwurzeln evtl. auch mit Gefühlsstörungen und Lähmungserscheinungen.
Die Bandscheibenvorfälle der Lendenwirbelsäule können zu Irritationen bzw. Druckschädigungen von Spinalnervenwurzeln führen und verursachen je nach Segment symptomatisch Rückenschmerzen mit Ausstrahlung bis in das Bein bzw. den Fuß (Hexenschuß oder Ischias). Bei sehr starkem Druck auf die Nervenwurzel kann es auch zu Gefühlsveränderungen und Lähmungserscheinungen kommen.
Die Behandlung hängt von den Schmerzen, den neurologischen Ausfällen und dem bildmorphologischen Befund ab. Wobei zuerst die konservative Therapie ausgeschöpft werden sollte, wenn dieses vertretbar (keine hochgradige Lähmung) ist, Diese umfasst Schmerzmedikamente, lokale Injektionen und evtl. Krankengymnastik. Wenn die konservative Therapie nicht den gewünschten Erfolg zeigt, kann die operative Behandlung erneut diskutiert werden.
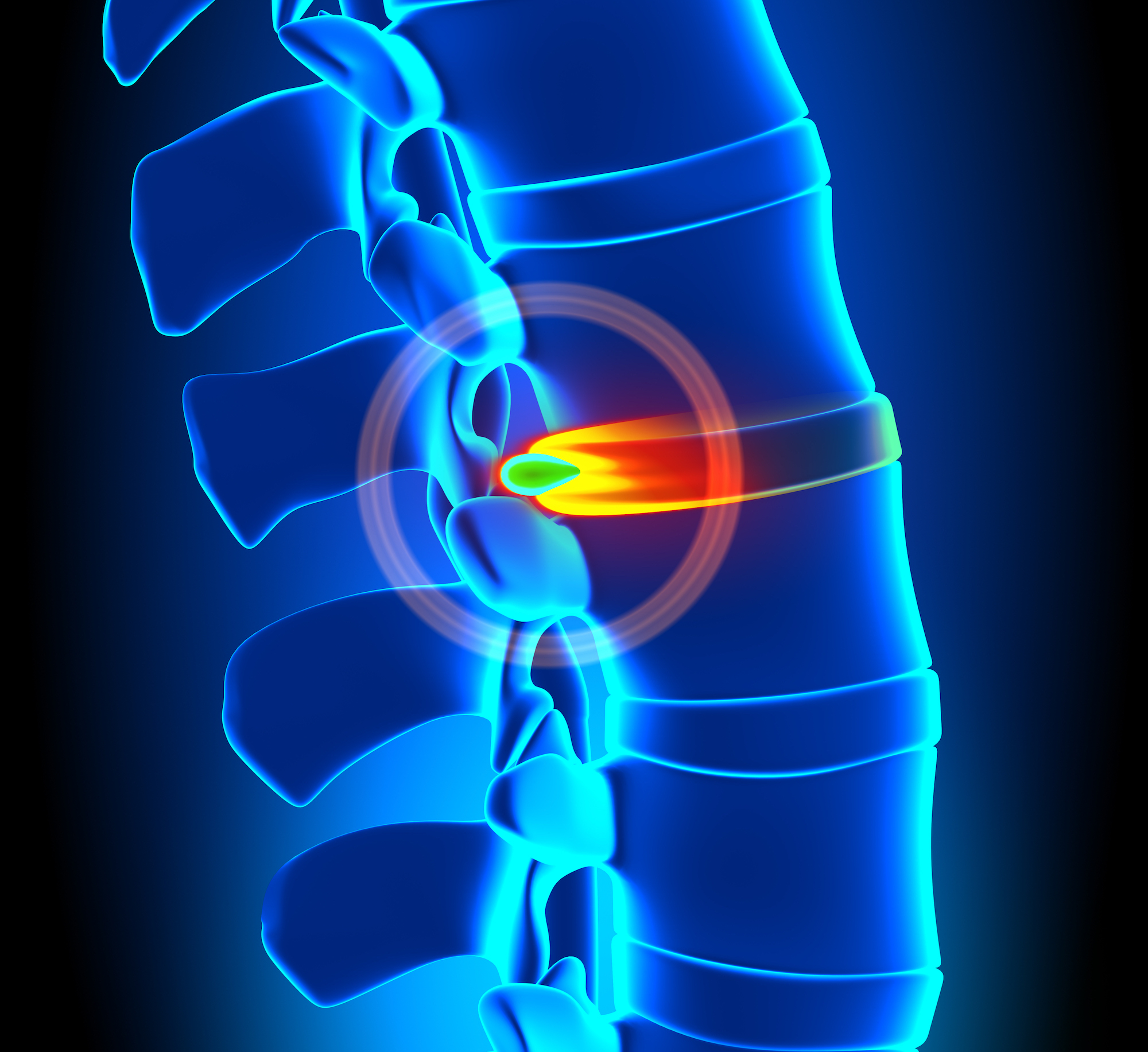
Die Wirbelkanalverengung oder Spinalkanalstenose der Hals- und Lendenwirbelsäule
Durch degenerative Veränderungen (Abnutzung) der Bandscheiben kommt es zum Höhenverlust der Bandscheiben und konsekutiver Instabilität der Wirbelsäule. Der Körper versucht diese Instabilität durch Abstützungsreaktionen zu kompensieren. Dabei kommt es zu Verdickungen der Gelenke (Spondylarthrose), des gelben Bandes (Ligamentum Flavum) und zur Bildung von Randanbauten der Wirbelkörper (Spondylophyten). Diese ganzen Veränderungen führen zur Einengung des Wirbelkanals.
Eine Einengung des Spinalkanals im Bereich der Halswirbelsäule ist tragischer als im Bereich der Lendenwirbelsäule, da an der Halswirbelsäule das Rückenmark verläuft und es bei einer Einengung des Spinalkanals direkt zur Schädigung des Rückenmarks kommen kann.
Anders als bei Bandscheibenvorfällen treten hier die Symptome eher schleichend auf. Erst durch Ungeschicklichkeit (Feinmotorikstörung) der Hände, mit oder ohne Gefühlsveränderungen, fallen die Symptome auf.
Bei ausgeprägter Einengung des Spinalkanals mit Druckschädigung auf das Rückenmark können auch Lähmungserscheinungen an den Beinen und Armen mit Gangstörungen bis hin zur Querschnittslähmungen mit Rollstuhlpflicht auftreten. Diese können schleichend aber auch akut (z.B. nach einem Bagatelltrauma) auftreten.
Im Bereich der Lendenwirbelsäule kann eine Spinalkanalstenose zu Rückenschmerzen mit Ausstrahlung in beide Beine, mit oder ohne neurologischen Ausfällen, führen. Die Gehstrecke ist häufig deutlich verkürzt, dabei kommt es zu einer Linderung der Beschwerden durch kurzes anhalten und nach vorn beugen oder kurzes hinsetzen.
Zur Behandlung stehen hier die konservative bzw. die operative Therapie (bei Versagen der konservativen Behandlung oder bei Auftreten von neurologischen Defiziten) mit dem Ziel den Spinalkanal zu erweitern, um die Nerven zu entlasten.
Facettengelenksyndrom
Das Facettengelenksyndrom oder Wirbelgelenkarthrose gehört zu den degenerativen, verschleißbedingten Erkrankungen der Wirbelsäule. Durch den Verschleiß der Bandscheiben mit Höhenverlust kommt es zu segmentaler Instabilität. Kompensatorisch werden die Facettengelenke ineinander gedrückt und dadurch zusätzlich belastet. Bei einer verstärkten Reizung der Wirbelgelenke kann es zum Facettengelenksyndrom kommen.
Da die Facettengelenke im Bereich der unteren Lendenwirbelsäule am stärksten belastet werden, tritt das lumbale Facettengelenksyndrom wesentlich häufiger auf, als das zervikale, am seltensten ist die Brustwirbelsäule betroffen.
Die kleinen Wirbelgelenke sind mit zahlreichen Nervenfasern versorgt. Diese werden, durch die entzündlichen Vorgänge, welche im Rahmen der Arthrose ablaufen, erregt.
Ein typisches Symptom beim Facettengelenksyndrom ist durch Belastung zu beobachten. Hierbei treten Belastungsschmerzen, vor allem bei langem Stehen und Gehen, auf. Bewegungen der Wirbelsäule beim Strecken oder Beugen können diese Schmerzen noch verstärken.
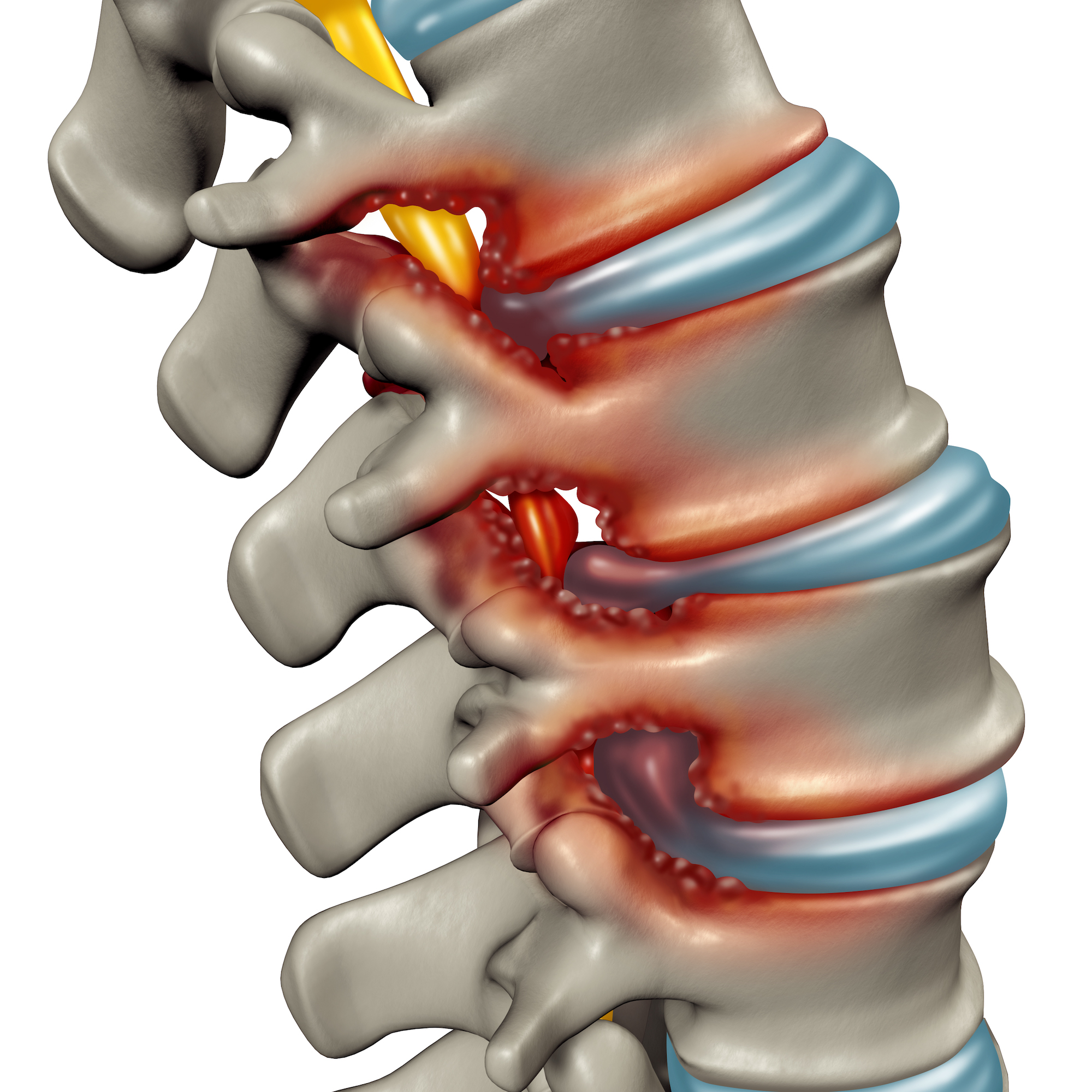
Ein typisches Symptom beim Facettengelenksyndrom ist durch Belastung zu beobachten. Hierbei treten Belastungsschmerzen, vor allem bei langem Stehen und Gehen, auf. Bewegungen der Wirbelsäule beim Strecken oder Beugen können diese Schmerzen noch verstärken.
Es können auch Ruheschmerzen auftreten: Dabei klagen die Patienten über Schmerzen, die vor allem im Liegen – typischerweise nachts und/ oder morgens mit „Anlaufschwierigkeiten“ (Morgendliches Steifheitsgefühl im Bereich der Lendenwirbelsäule), auftreten. Dieser reduziert sich über den Tag bei anhaltender Bewegung.
Im Verlauf der Erkrankung kann es zu Mischbildern der beschriebenen Symptome kommen. Da die Facettengelenke von zahlreichen Nerven durchzogen sind, kommt es zudem häufig zur „pseudoradikulären“ Schmerzausstrahlung in Hüfte und Beine.
Als Behandlungsmaßnahmen kommen Facetteninfiltrationen bzw. Facettendenervationen in Frage. Bei der Facetteninfiltration wird ein Lokalanästhetikum, evtl. auch mit einer Mischung aus Kortison, an das schmerzauslösende Gelenk geführt. Die Therapie sieht meist mehrere Wiederholungen vor, um die Schmerzen für den Patienten erträglich zu gestalten.
Eine Alternative dazu stellt die Facettendenervation dar. Der schmerzleitende Nerv wird dabei mittels Hitze (Thermotherapie) verödet. Für die Behandlung wird eine Nadel in den Rücken des Patienten an die Facettengelenke geführt und anschließend erhitzt.
Zysten an der Wirbelsäule
Wurzeltaschen-Zysten (Tarlov-Zysten)
Wurzeltaschen-Zysten (Tarlov-Zysten) sind mit Hirnwasser gefüllte Aussackungen der dorsalen Nervenwurzeln am Übergang ins Spinalganglion (Nervenknoten). Sie sind relativ häufig.
Sie treten typischerweise (meistens multipel) am Kreuzbein, in Höhe S2 und S3 auf. Die Ursache der Zysten ist unklar. Wahrscheinlich spielen gestörte Druckverhältnisse im Flüssigkeitssystem des Liquor-Raumes im Spinalkanal und genetische Faktoren eine Rolle.
Die Diagnose erfolgt häufig im Rahmen der Abklärung von degenerativen Wirbelsäulenerkrankungen als Zufallsbefund durch eine MRT-Untersuchung der LWS.
Sie können in Größe, Gestalt und Lokalisation variieren.
Tarlov-Zysten sind meist asymptomatisch. Sie können aber auf benachbarte Nervenwurzeln Druck ausüben, symptomatisch werden und einen Bandscheibenvorfall vortäuschen. Dadurch können radikuläre Schmerzen auftreten.
Diese sind, entsprechend einer Nervenwurzelkompression, ins Bein ausstrahlende Schmerzen. Es können aber auch Taubheitsgefühle und in sehr seltenen Fällen Lähmungen auftreten.
Vor einer Entscheidung über die Behandlung gilt abzuklären, ob die Zyste tatsächlich verantwortlich für die Symptome ist.
Synovialzyste (Gelenkzyste) der kleinen Wirbelgelenke
Eine Synovialzyste ist eine Blase, die am Wirbelgelenk durch Überdehnung der Gelenkkapsel, durch Abnutzung und Arthrose der Gelenke, entsteht. Dabei kann es durch eine Überlastung eines Gelenkes zu einem Bruch der Gelenkkapsel kommen und Schleimhaut kann sich in den Spinalkanal vorwölben. Synovialzysten sind gutartig, aber sie können auf die umliegenden Nerven drücken und einen Bandscheibenvorfall vortäuschen. Diese sind entsprechend einer Nervenwurzelreizung ausstrahlende Schmerzen in das Bein bzw. in den Arm, im Sinne von radikulären Schmerzen.
Die Diagnostik von Rücken- und Beinschmerzen erfolgt am besten mit einem MRT. Diese Zysten werden im Rahmen der Abklärung optimal abgebildet und diagnostiziert.
Die Behandlung richtet sich nach dem Schweregrad der Beschwerden.
Bei fehlenden neurologischen Ausfällen, kann zunächst die konservative Therapie ausgeschöpft werden. Da es im Verlauf zu einer Schrumpfung der Zyste kommen kann. In manchen Fällen können diese Zysten einreißen und sich dadurch entleeren. Somit kann der Druck auf die umlegenden Nerven dauerhaft reduziert werden. Nicht selten füllt sich die Zyste wieder und nach einem beschwerdefreien Intervall kommt es erneut zu Schmerzen.
Postdiscektomiesyndrom
Der Begriff Postdiscektomiesyndrom beschreibt ein Schmerzsyndrom nach operativer Behandlung eines Bandscheibenvorfalles. Dabei können die Probleme und Beschwerden im Rücken und im Bein bzw. im Arm nach einer Bandscheibenoperation persistieren oder dann nach einem zeitlichen Intervall wieder auftreten.
Solche bleibenden oder wieder auftretenden Beschwerden müssen genau fachlich analysiert werden. Die unterschiedlichen Schmerzcharaktere deuten auf unterschiedliche Ursachen hin. Wie z. B. ein erneuter Bandscheibenvorfall ( Rezidiv), postoperative Vernarbungen zwischen Nerven und dem umliegenden Gewebe oder auch reaktive Osteochondrose.
Zur Abklärung und um die passende Behandlung einzuleiten, ist deshalb eine gründliche Anamnese, klinisch- neurologische und elektrophysiologische Untersuchung evtl. MRT unerlässlich.
Anschlußdegeneration
Im späteren Verlauf, nach häufig unvermeidlich vorausgegangener Versteifungsoperation (Stabilisierung), treten entsprechende Beschwerden im Bereich des Nackens bzw. der Lendenwirbelsäule auf, wo die meisten Stabilisierungsoperationen durchgeführt werden.
Diese degenerativen Veränderungen sind durch Anschlußdegenerationen erklärbar, welche in einer Etage oberhalb oder unterhalb der versteiften Region auftreten können. Dabei wird die Kraftwirkung auf die benachbarten Abschnitte insbesondere auf die Bandscheibe höher.
Solche Verschleißprozesse in den Nachbarsegmenten können manchmal dauerhaft nicht verhindert werden, Aber werden oft durch adäquate konservative Therapie behandelt.
Nervenkompressions-Syndrome
Periphere Nerven verlaufen typischerweise durch natürliche Engstellen. Schon geringe Einengungen an diesen Stellen können die Funktion der Nerven beeinträchtigen und entsprechende Symptome herbeiführen. Dies führt zu so genannten Engpasssyndromen:
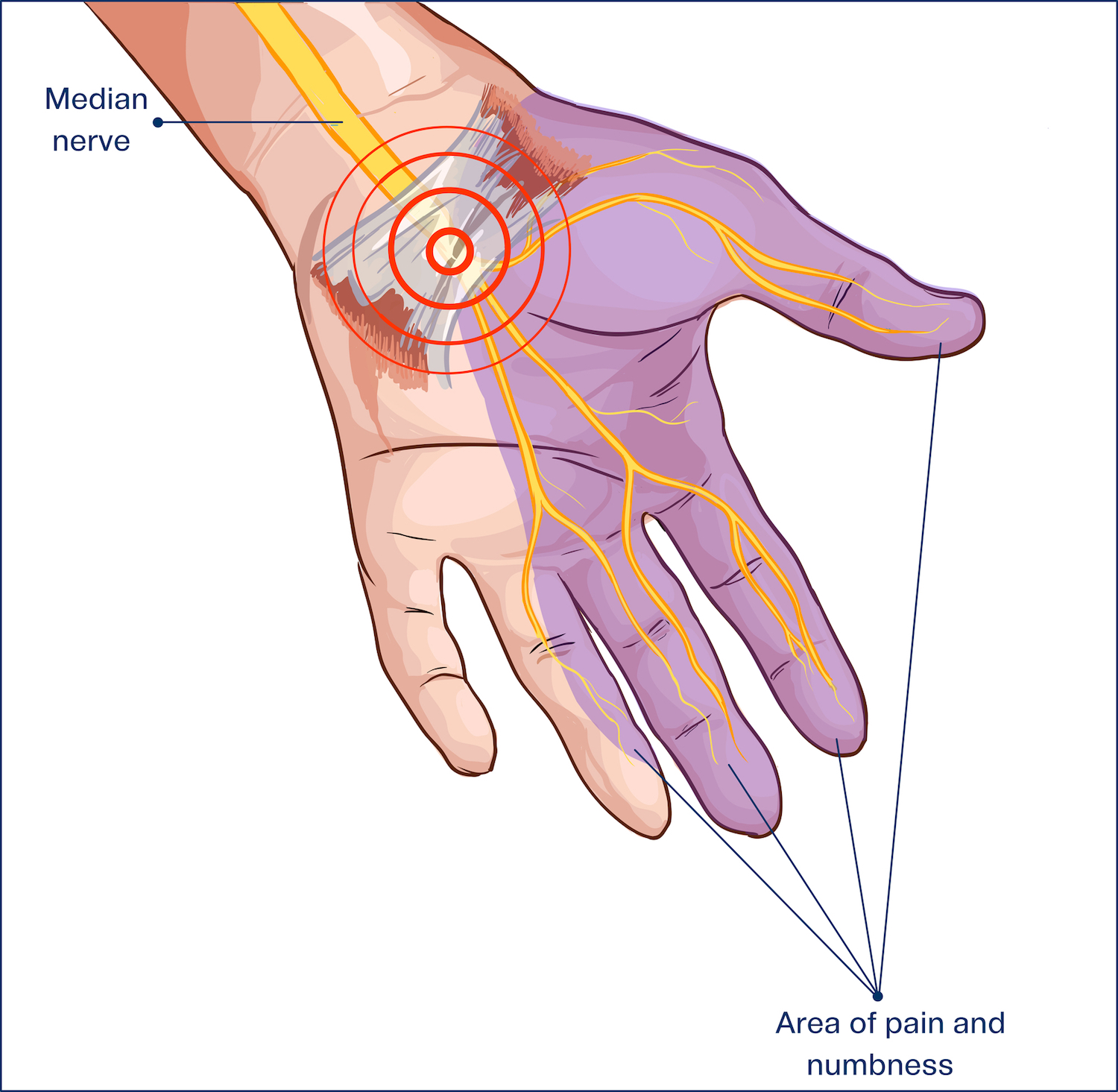
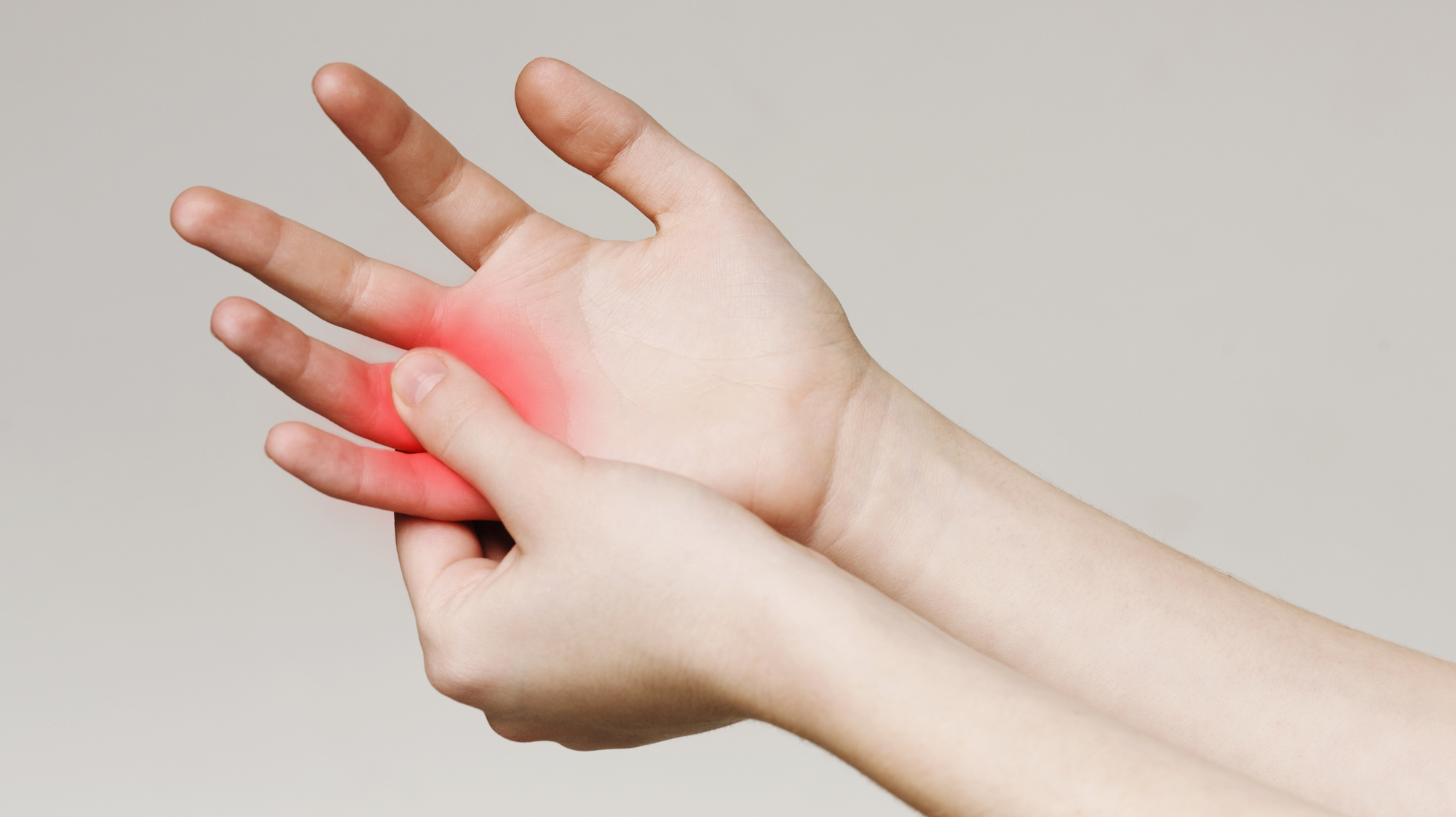
Karpaltunnelsyndrom (KTS/CTS)
Das Karpaltunnelsyndrom ist das häufigste Kompressionssyndrom. Es handelt sich um eine Erkrankung, die durch eine Einengung des Mittelarmnerves (N. medianus) im Bereich des Handwurzelkanals am Übergang vom Unterarm in die Hohlhand, im Bereich des sogenannten Karpaltunnels verursacht wird.
Der Karpaltunnel ist eine tunnelartige Struktur, wobei das Dach durch ein festes Band gebildet wird. Bei dieser Erkrankung wird der Mittelarmnerv (Medianusnerv) durch die Verdickung des Bandes und durch narbiges Bindegewebe eingeengt. Vor allem Frauen im Alter zwischen dem 50. und 60. Lebensjahr sind davon betroffen, wobei meistens die dominante Hand erkrankt. Oftmals tritt das Karpaltunnelsyndrom beidseitig auf.
Typische Beschwerden:
-Gefühlsveränderungen (Taubheitsgefühle, Ameisenlaufen, Kribbeln) und Schmerzen vorwiegend im Daumen, Zeige- und Mittelfinger.
-„einschlafende“ Hände vor allem nächtliche Schmerzen, die bis in den Oberarm ausstrahlen können
-Schwierigkeiten bei Feinarbeiten mit den Händen
-Muskelschwund der Daumenballenmuskulatur (Spätzeichen).
Die Diagnose eines Karpaltunnelsyndroms ergibt sich meistens schon aus der Anamneseerhebung durch die klinische Symptomatik und der körperlichen Untersuchung. Zum Beweis wird mittels elektrophysiologischer Untersuchungen, die Nervenleitgeschwindigkeit (NLG) bestimmt. Dabei zeigte sich eine verzögerte Reizleitung im geschädigten Nervenabschnitt.
Behandlung:
Konservative Therapie: Vermeidung von Druck und Zug auf den Nerv. Auch eine Handgelenksschiene und Ruhigstellung der Hand kann zur Linderung der Symptome führen. Sollte die konservative Therapie keinen Erfolg haben, bleibt oftmals nur die Operation.
In zahlreichen Studien wurde belegt, dass die Operation der konservativen Behandlung langfristig überlegen ist.
Die Operation besteht darin, das feste Band über den Karpaltunnel (das Dach des Tunnels) zu durchtrennen.
Es gibt derzeit zwei operative Methoden:
Offene Technik:
Diese stellt den Goldstandard dar.
Der ambulante operative Eingriff wird in örtlicher Betäubung (Lokalanästhesie) plus wahlweise kurze Vollnarkose durchgeführt.
Endoskopie:
die endoskopische Technik (wird hier nicht angeboten) führt zwar zu einer schnelleren Erholung nach der Operation, ist aber möglicherweise mit vergleichsweise höheren Komplikationsraten verbunden.
Sulcus-ulnaris-Syndrom
Sulcus-ulnaris-Syndrom (auch als Kubitaltunnelsyndrom oder Ulnarisrinnensyndrom genannt).
Der N. ulnaris liegt in einer gut tastbaren Knochenrinne der Elle direkt zwischen Haut und Knochen, ohne nennenswerte Polsterung durch Bindegewebe.
Bei dieser Erkrankung wird der Ellenborgennerv (N. Ulnaris) im Ellenbogenkanal (Kubitaltunnel) unter dem Halteband des N. ulnaris im Bereich des Ellenbogens und/oder im Verlauf des Nerven unter einen Muskel (M. flexor carpi ulnaris) übermäßig eingeengt. Dadurch kommt es zu Druckschäden des Nerves und diese führen zu entsprechender Symptomatik.
Typische Beschwerden:
-Gefühlsstörungen und Schmerzen im Bereich des Klein- und Ringfingers .
-Schwäche der kleinen Handmuskeln und Muskelschwund des Kleinfingerballens
Krallenförmige Deformierung von Ring- und Kleinfinger (Spätzeichen)
Die Diagnose ergibt sich meistens schon aus der Anamneseerhebung durch die klinische Symptomatik und der körperlichen Untersuchung. Zum Beweis wird mittels elektrophysiologische Untersuchungen, die Nervenleitgeschwindigkeit (NLG) bestimmt. Dabei zeigt sich eine verzögerte Reizleitung im geschädigten Nervenabschnitt.
Therapie:
Zunächst konservativ, mit abwartender Haltung und Vermeidung von Druck und Zug auf den Nerv. Ggf. Polsterung.
Bei anhaltenden Beschwerden kann eine Entlastung des Nerves durch eine mikrochirurgische Operation behandelt werden.
Die Operation wird ambulant in kurzer Vollnarkose (plus wahlweise in örtlicher Betäubung) durchgeführt. Unter Umständen verlagert man den Nerv auf die Vorderseite des Ellenbogens.
Tarsaltunnelsyndrom
Hierbei handelt es sich um ein Nervenengpasssyndrom am Fuß, bei welchem der Nervus tibialis in seinem Verlauf hinter dem Innenknöchel mechanisch eingeengt wird. Der Nervus tibialis verläuft in Höhe des Oberschenkels als medialer Anteil des Nervus ischiadicus. In Höhe des Innenknöchels tritt der Nerv wieder an die Oberfläche und erreicht gemeinsam mit der Arterie und mehrere Venen (Arteria und Vena tibialis posterior) den Tarsaltunnel zwischen dem Innenknöchel und der Achillessehne.
Meistens teilt sich der Nervus tibialis innerhalb des Tarsaltunnels in seine Endäste,
Diese Äste versorgen sensibel den plantaren Vorfuß bis zu den Zehen und motorisch die
Muskulatur der Fußsohle und insbesondere die Zehenbeuger.
Die Einengung des Nervs führt zu einer Fehlfunktion mit Auftreten verschiedener
Symptome: Die Betroffenen schildern Brennschmerzen, Kribbeln und Ameisenlaufen,
Krämpfe und Taubheitsgefühl an den Fußsohlen, meist unter Belastung, teils aber auch
in Ruhe und nachts auftretend. Dies kann so weit gehen, dass die Patienten
schmerzbedingt kaum noch schlafen können. Die Symptome können einzeln oder
kombiniert vorhanden sein, typischerweise sind gängige Schmerzmittel praktisch
wirkungslos.
Das Tarsaltunnelsyndrom kann verschiedene Ursachen haben: idiopathisch,
posttraumatisch oder durch Raumforderungen. Häufig findet man aber intraoperativ
nur ein, die Nerven einengendes, Retinaculum (Halteband) und sonst keine konkrete
Ursache.
Ein Hoffmann-Tinelsches Zeichen – elektrisierende Missempfindungen bei Beklopfen
des Nervs – ist bei mehr als der Hälfte der Patienten auszulösen. Die Verdachtsdiagnose
könnte nach klinischer Begutachtung bestätigt und mittels der elektrophysiologischen
Untersuchung bewiesen werden.
Zur Therapie wird zuerst die konservative Behandlung empfohlen. Hierfür käme die
Ruhigstellung der distalen unteren Extremitäten, Infiltrationen mit Lokalanästhestika oder
Corticoidpräparate in Frage. Letztere sollte allerdings nicht oft durchgeführt werden, wegen des erhöhten Risikos und mäßigem Erfolges.
Die Behandlung der Grunderkrankung wie zum Beispiel einer rheumatoiden Arthritis
oder einer Hypothyreose ist natürlich Bestandteil der Therapie.
Bei anhaltenden Beschwerden und bei großem Leidensdruck des Patienten kann, nachVersagen der konservativen Therapie, eine Entlastung des Nervs durch eine
mikrochirurgische Operation erfolgen.
Ziel der Operation ist die Entlastung des eingeengten Nervs, was mittels
Durchtrennung des Haltebandes der Beugesehnen (Retinaculum flexorum) gelingt. Die
Durchtrennung des Haltebandes führt zu keiner funktionellen Beeinträchtigung.
Ob sich der Nerv nach der Dekompression tatsächlich erholt, kann präoperativ nicht mit
Sicherheit gesagt werden, letztlich bleibt im Verlauf abzuwarten, ob die Symptome
nachgeben.
Die Operation wird ambulant in kurzer Vollnarkose durchgeführt.
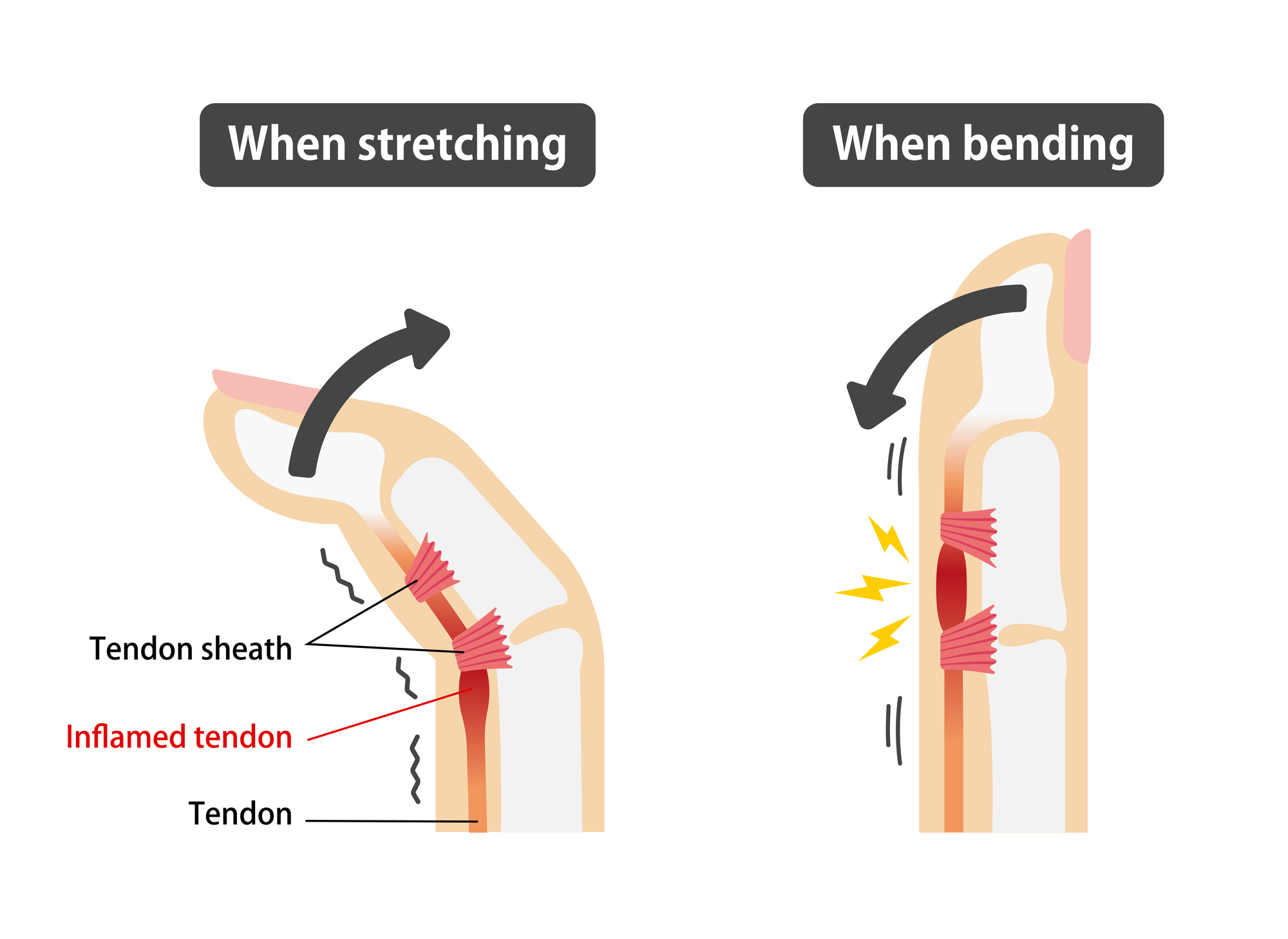
Tendovaginosis stenosans (schnellender Finger)
Bei diesem Krankheitsbild kommt es bei dem Versuch einen Finger zu strecken, zu
einem plötzlichen, manchmal schmerzhaften „Schnappen des Fingers“. Dieses tritt auf
bei dem Versuch den gebeugten Finger zu strecken. Dabei springt der Finger dann plötzlich
in die Streckposition. In einigen Fällen besteht jedoch kein Schnappen. Hier leidet der
Patient an Schmerzen beim Faustschluss oder einem isolierten Druckschmerz
beugeseitig über dem Finger- oder Daumengrundgelenk.
An den Fingern gibt es kleine Ringbänder zu den Beugesehnenscheiden.
Werden diese „Sehnentunnel“ zu eng, so können die Beugesehnen nicht mehr
ungehindert gleiten. Dadurch kommt es zu einem ‚schnappenden‘ Finger beim Beugen.
Zum Strecken muss oft nachgeholfen werden. In den allermeisten Fällen ist das A1
Ringband über den Grundgelenken betroffen.
Behandlungsmöglichkeiten:
Konservativ mittels lokaler Infiltration von Kortison (Spritzen) oder mikrochirurgische
operative A1-Ringbandspaltung ambulant in lokaler Anästhesie.
Epikondylitis humeri radialis oder -ulnaris (Tennis- und Golferellenbogen)
Als Epikondylitis humeri radialis oder -ulnaris (Tennis- und Golferellenbogen) bezeichnet man anhaltende Schmerzen an der Außenseite bzw. Innenseite des Ellenbogens. Aufgrund einer Sehnenverkürzung kommt es dauerhaft zu einer Überlastung des Sehnenursprungs. Durch die Überbeanspruchung der Sehnenansätze beim Sport oder bei der Arbeit kommt es zu Mikroeinrissen in die Sehnen, die sich immer wieder entzünden. Als Folge entsteht eine schmerzhafte Entzündung mit den entsprechenden funktionellen Einschränkungen, aufgrund der Schmerzen und der Kraftminderung.
Therapie: Bei akuten Beschwerden helfen Schonung und eine Kühlung mit feuchten
kalten Umschlägen. Weitere konservative Maßnahmen: Epikondylitis-Spange,
Injektionen, antiphlogistische Medikamente, und Stoßwellentherapie. Da hier die
Ursache in einer Sehnenverkürzung liegt, besteht die Therapie aus einer konsequenten Dehnungstherapie der Streckmuskulatur. Eine operative Therapie ist aus meiner Sicht nur sehr selten indiziert und sollte nur nach dem Versagen aller konservativen Therapiemaßnahmen in Betracht gezogen werden.
Dupuytren´sche Kontraktur
Die Dupuytren ́sche Kontraktur (Fingerkrümmung) ist eine gutartige Erkrankung der
Hohlhandfaserplatte, der sogenannten Palmaraponeurose.
Bei dieser Erkrankung kommt es im Bereich der Handfläche zunächst zu
knotenartigen Verdickungen, die sich dann zu Strängen entwickeln. Die Stränge in der
Handfläche gehen typischerweise dann, in späteren Stadien, auf die Finger über, welche die
Finger in einer Beugehaltung fixieren.
Am häufigsten ist der Kleinfinger betroffen und betrifft seltener den Daumen.
Die genaue Ursache für die Dupuytren ́sche Kontraktur (Verkrümmung der Finger) ist
unklar. Ursächlich wird zumindest eine genetische Komponente sicher angenommen, da
die Erkrankung familiär gehäuft auftritt. Sie betrifft überwiegend Männer und
kann durch die Verkrümmung der Finger zu einer schweren Beeinträchtigung der Handfunktion führen.
Als Alternative zur klassischen Entfernung der Knoten und Stränge (Fasziektomie) biete ich ein
sehr schonendes Verfahren zur Behandlung der Dupuytren’schen Erkrankung an. Es handelt sich
um die perkutane Nadelfasziotomie, die von dem französischen Rheumatologen Henri Lellouche
und Jean-Luc Lermusiaux entwickelt wurde.
Die pathologischen Stränge werden in Lokalanästhesie mit einer feinen Nadel an mehreren
Stellen so geschwächt, dass die kontrakten Finger ohne Zug geöffnet werden können. Im
Gegensatz zur klassischen Methode bleibt das pathologische Gewebe in der Hand, es wird nur die
Handfunktion verbessert. Diese Therapie kann dann bei Rezidiven problemlos wiederholt
werden.
Diese Technik empfehle ich nur bei isolierten leichten Kontrakturen der Grundgelenke. Bei
stärkeren Kontrakturen kann eine vollständige Korrektur der Beugekontraktur nicht mehr
gewährleistet werden. Die Rezidivrate ist höher als bei der klassischen Fasziektomie.